Superbactérias: uma ameaça silenciosa e crescente à saúde pública
Infecções por bactérias multirresistentes avançam nos hospitais brasileiros: entenda os riscos, dados atuais e as medidas de prevenção para instituições e pacientes.
Cris Collina
24/11/2025
Aumentam o número de casos de infecções causadas por bactérias multirresistentes nos serviços de saúde do Brasil — e exigem vigilância, prevenção e ação coletiva.
As chamadas “superbactérias” estão avançando dentro dos hospitais brasileiros. Segundo levantamento recente da Associação Fundo de Incentivo à Pesquisa (Afip), 6,5% das amostras coletadas em unidades de saúde em 2023 testaram positivo para microrganismos resistentes a antibióticos — um aumento em relação ao ano anterior. No Congresso da Associação para Diagnósticos e Medicina Laboratorial (ADLM), em Chicago, pesquisadores apresentaram dados de 2022, quando 58.065 culturas de vigilância foram avaliadas, revelando uma taxa de positividade de 6%.
O problema, no entanto, vai além da presença crescente desses microrganismos. Um estudo nacional indica que, apenas em 2019, 33,2 mil mortes no Brasil foram diretamente atribuídas a infecções por bactérias resistentes**. O dado reforça a gravidade de um fenômeno que vem sendo tratado como uma das maiores ameaças à saúde pública contemporânea.
Esse cenário coloca em risco o tratamento de infecções já comuns no ambiente hospitalar e exige que as instituições reforcem protocolos de prevenção, ampliem a capacitação das equipes e aprimorem a comunicação com pacientes e familiares.
Por que esse tema importa
Infecções fazem parte do risco inerente ao cuidado em saúde. Porém, quando envolvem bactérias multirresistentes, o controle torna-se mais complexo, mais oneroso e potencialmente fatal.
O termo Infecções Relacionadas à Assistência à Saúde (IRAS) abrange os casos adquiridos no ambiente hospitalar ou durante atendimentos em saúde. Quando essas infecções são causadas por superbactérias, o impacto sobre a segurança do paciente, a efetividade dos tratamentos e os custos operacionais cresce de forma substancial.
Panorama atual no Brasil
Aumento das taxas
- Em 2023, de 71.064 amostras coletadas em hospitais brasileiros, 6,5 % testaram positivo para bactérias pesquisadas no estudo da Associação Fundo de Incentivo à Pesquisa (Afip). Em 2022, essa taxa havia sido de 6 %.
- Outro estudo, de 2024, aponta que, na América Latina e Caribe, com forte presença no Brasil, foram 33,2 mil mortes diretamente causadas por infecções resistentes ao antibiótico em 2019, e 138 mil nas quais tais bactérias tiveram participação.
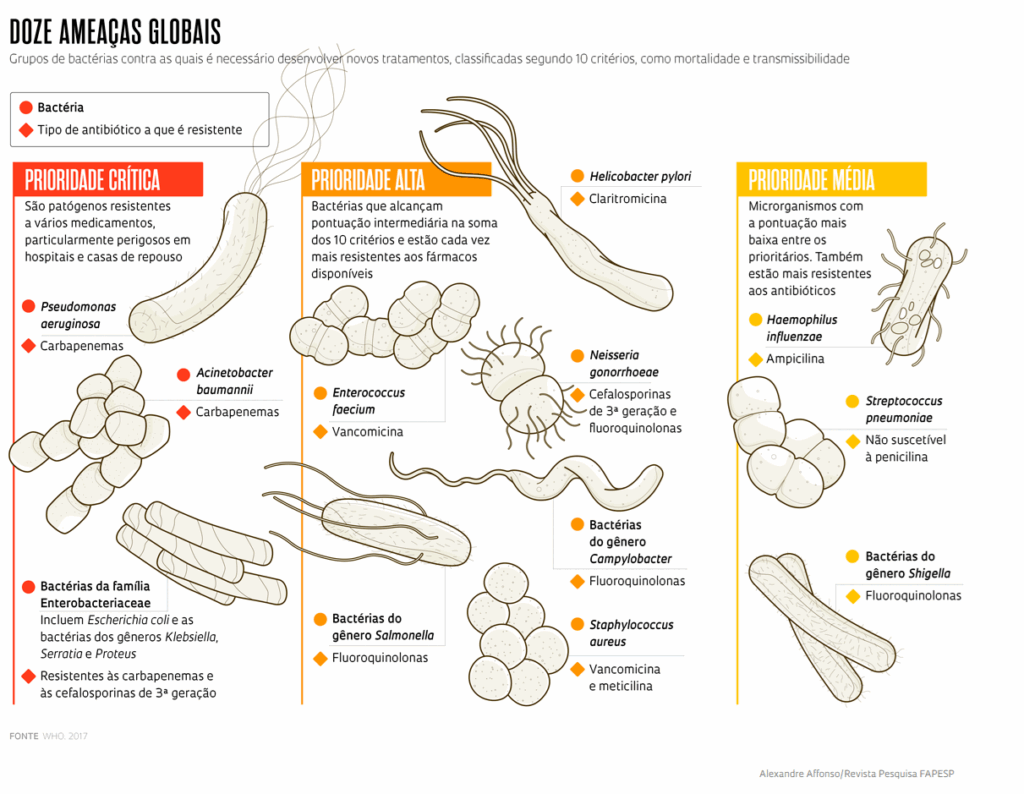
Perfil dos microrganismos
- Em 2022, entre as amostras positivas no levantamento da Afip, as espécies do gênero Klebsiella representavam 60,5 %; em 2023 esse percentual caiu para 53,1 %. Enquanto isso, o gênero Acinetobacter saltou de 13,6 % para 24,1 % no mesmo período.
- A maioria dos casos fatais de infecção resistente concentra-se nos extremos da vida: recém-nascidos e pessoas com mais de 65 anos.
Fatores de risco e implicações
- Uso excessivo ou inadequado de antibióticos, falta de adesão a protocolos de limpeza e isolamento, e infraestrutura hospitalar comprometida favorecem a emergência e disseminação dessas bactérias.
- As infecções causadas por microrganismos resistentes são mais difíceis de tratar, prolongam a hospitalização, elevam os custos e aumentam a mortalidade — especialmente em UTIs, pacientes imunossuprimidos ou com múltiplas comorbidades.
Exemplos práticos e impacto no dia a dia dos hospitais
- Um colaborador infectado por uma bactéria resistente pode demandar isolamento, equipe adicional e antibioticoterapia mais complexa, impactando o fluxo de atendimento e capacidade da instituição.
- Hospitais que investem em vigilância ativa (monitoramento de bactérias multirresistentes), em treinamento contínuo de equipes de prevenção de infecções e em melhorias na higienização de superfícies e equipamentos reduzem o risco de surtos internos.
- Pacientes e familiares informados têm papel ativo: por exemplo, a família tem o direito e deve solicitar higiene das mãos do profissional ao cuidar do paciente. O tempo de permanência de dispositivos invasivos deverá ser o mais breve possível a fim de evitar complicações não infecciosas e infecciosas.
Como as instituições podem reagir
1. Implantar e fortalecer programas de prevenção de IRAS
Para compor o programa de prevenção de IRAS, o hospital deve contar com a parceria de um laboratório de análises clínicas e de microbiologia que tenha processos seguros, de qualidade (contendo certificações).
Se faz importante a comunicação com o Scih ser rápida e consistente, incluindo a liberação de resultados prévios à finalização do processo de identificação de microrganismos em culturas de amostras coletadas em pacientes.
O hospital deve ter um programa robusto de controle de infecções, com coleta sistemática de dados sobre microrganismos resistentes, identificação rápida de surtos, auditoria das práticas de higienização, e treinamento de equipes.
2. Uso racional de antimicrobianos
Implementar comitês de antibióticos (antimicrobial stewardship), revisar protocolos terapêuticos, monitorar uso de antimicrobianos e restringir antibióticos de “última linha” para casos realmente justificáveis.
3. Investir em infraestrutura e práticas de higienização
Garantir ambientes limpos, equipamentos desinfetados, água tratada e drenagem adequada, além de fluxos que minimizem o risco de contaminação cruzada entre pacientes, áreas limpas e áreas de isolamento.
4. Educar pacientes, familiares e colaboradores
Comunicar de forma acessível sobre o risco das infecções hospitalares e como cada pessoa pode colaborar: higiene de mãos, seguir orientações de isolamento, não pressionar por antibióticos desnecessários.
Resultados esperados e vantagens para a gestão
- Redução de mortes evitáveis por infecções resistentes.
- Diminuição de tempo de internação e de custos com tratamentos complexos.
- Melhora da reputação institucional e da confiança dos pacientes e familiares.
- Cumprimento de requisitos regulatórios e melhora na pontuação em indicadores de qualidade e segurança.
FAQ – Perguntas frequentes
Pergunta: O que são “superbactérias”?
Resposta: São bactérias que desenvolveram resistência a múltiplos antibióticos comuns, o que torna o tratamento mais difícil.
Pergunta: Quais os ambientes mais suscetíveis no hospital?
Resposta: Unidades de terapia intensiva (UTI), áreas cirúrgicas, cateteres e dispositivos invasivos, pacientes com sistema imunológico debilitado.
Pergunta: Como posso reconhecer se uma infecção é causada por bactéria resistente?
Resposta: Somente por exame laboratorial com cultura e teste de sensibilidade; sintomas podem ser similares aos de infecções comuns, mas geralmente persistem ou pioram apesar do tratamento.
Pergunta: O que o hospital pode fazer para evitar essas infecções?
Resposta: Implementar programa de controle de infecções, higienização eficaz, uso racional de antibióticos e monitoramento de casos.
Pergunta: E os familiares ou visitantes — têm papel nessa prevenção?
Resposta: Sim — higiene das mãos, seguir orientações de visitas (uso de aventais, luvas se indicado), não levar alimentos e flores Se desejar alguma alimentação específica, discutir a necessidade com a equipe médica e com a nutricionista do andar em que o paciente esteja internado.
Pergunta: Qual o impacto financeiro de infecções por bactérias multirresistentes?
Resposta: Pode elevar o custo da internação em até várias vezes, por tratamento prolongado, isolamento, uso de antibióticos de última linha e possíveis complicações.
Pergunta: A resistência bacteriana só ocorre dentro dos hospitais?
Resposta: Não — pode ocorrer também na comunidade e depois “entrar” no hospital, mas as unidades de saúde concentram riscos adicionais por dispositivos invasivos e pacientes vulneráveis.
Pergunta: Há previsão de quantos casos ou mortes são atribuíveis às bactérias resistentes no Brasil?
Resposta: Estimativas apontam que em 2019 o Brasil teve cerca de 33.200 mortes causadas diretamente por infecções resistentes, e 138.000 nas quais essas bactérias tiveram participação. (Revista Pesquisa Fapesp)
Pergunta: O que uma empresa de saúde pode fazer para monitorar a situação?
Resposta: Adotar indicadores de IRAS, incluir microrganismos multirresistentes no painel de vigilância, treinar auditorias internas, usar benchmarking com outras instituições.
REFERÊNCIAS
“Superbactérias: o inimigo invisível que está dentro dos hospitais”. CCIH. Disponível em: https://www.ccih.med.br/superbacterias-o-inimigo-invisivel-que-esta-dentro-dos-hospitais/. (Acesso em 13 nov 2025).
BÍA GIOVANI. “Bactérias super-resistentes: hospitais brasileiros registram aumento de casos”. CNN Brasil, 03 ago 2024. Disponível em: https://www.cnnbrasil.com.br/nacional/bacterias-super-resistentes-hospitais-brasileiros-registram-aumento-de-casos/. (Acesso em 13 nov 2025). (CNN Brasil)
“Aumenta nos hospitais brasileiros a presença de bactérias resistentes a antibióticos”. Revista Pesquisa FAPESP, 04 jan 2024. Disponível em: https://revistapesquisa.fapesp.br/aumenta-nos-hospitais-brasileiros-a-presenca-de-bacterias-resistentes-a-antibioticos/. (Acesso em 13 nov 2025). (Revista Pesquisa Fapesp)
“Pesquisa mostra aumento de infecções por bactérias resistentes a antibióticos nos hospitais brasileiros”. Extra Classe, 05 fev 2025. Disponível em: https://www.extraclasse.org.br/saude/2025/02/pesquisa-mostra-aumento-de-infeccoes-por-bacterias-resistentes-a-antibioticos-nos-hospitais-brasileiros/. (Acesso em 13 nov 2025).




